

ムコ多糖症:治療の進歩と今後の課題
国立成育医療研究センター 臨床検査部長/ライソゾーム病センター長
奥山 虎之
1.ムコ多糖症とは
ムコ多糖症は、ライソゾームという細胞器官の中にある“ムコ多糖”という物質の分解に必要な酵素の一つが、先天的に欠損していることが原因で発症する遺伝性疾患です。分解する酵素が無いわけですから体の中には分解されなかったムコ多糖が過剰に蓄積します。この蓄積は、加齢とともに増加します。そのため、生まれた時には、何も症状がなかったけれど、だんだんと症状が明らかになっていきます。病気が進行すると未分解のムコ多糖は、ライソゾームだけでなく細胞の外にも蓄積します。
2.ムコ多糖症の症状
ムコ多糖症は、全身性の疾患です。精神(せいしん)運動(うんどう)発達(はったつ)遅滞(ちたい)、退行(たいこう)、水頭症(すいとうしょう)、角膜(かくまく)混濁(こんだく)、難聴(なんちょう)、慢性(まんせい)中耳炎(ちゅうじえん)、頚椎(けいつい)不安定症(ふあんていしょう)、脊柱管(せきちゅうかん)狭窄(きょうさく)、関節拘縮(かんせつこうしゅく)、多発性(たはつせい)骨(ほね)変形(へんけい)、心臓(しんぞう)弁膜症(べんまくしょう)、閉そく性(へいそくせい)呼吸(こきゅう)障害(しょうがい)、肝臓(かんぞう)、脾臓(ひぞう)の腫大(しゅだい)などの全身症状が現れ、それらは加齢とともに次第に重症化します。

3.診断法
ムコ多糖の過剰な蓄積は、尿中のムコ多糖排泄量で評価します。おしっこの中のムコ多糖が増えていたら、ムコ多糖症が強く疑えます。ムコ多糖には、デルマタン硫酸(DS)、ヘパラン硫酸(HS)、ケラタン硫酸(KS)、コンドロイチン硫酸(CS)などがありますが、DSとHSが増加している場合は、I型またはII型、HSだけが増加する場合はIII型、DSだけが増加する場合はVI型が疑えます。IV型では、尿中にKSが過剰排泄されます。型別診断は、白血球中の酵素活性の低下を証明することで確定されます。
4.治療
ムコ多糖症の治療は大きく分けて、個々の症状に対応する対症療法と病気の原因を取り除くための治療法があります。前者は、中耳炎に対するTチューブの挿入や心臓弁膜症に対する弁置換術などです。後者に相当するのが、造血細胞移植や酵素補充療法などがあります。
酵素補充療法は、約10年前に、I型、II型、VI型の酵素製剤が日本で承認され利用可能となり、現在I型で約50人、II型で約150人、VI型で約10人の患者さんに投与されています。昨年IVA型に対する酵素製剤が承認され、約10人の患者に投与されています。酵素補充療法は比較的安全にだれにでも導入できる治療法ですが、静脈内に投与された酵素は脳内には到達できないため、精神運動発達遅滞や退行といった中枢神経症状の改善は期待できません。また、毎週1回の通院が必要となります。
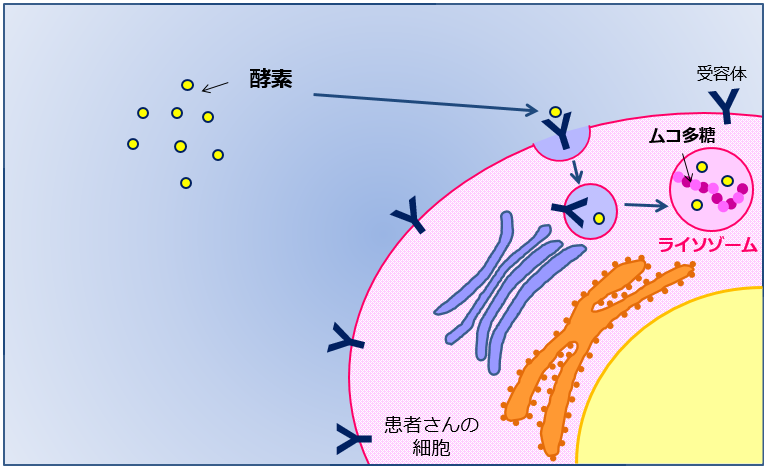
【酵素補充療法の原理】不足している酵素を患者さんの体内に投与して、細胞内に酵素を“補充”して蓄積しているムコ多糖の分解を促進する治療法です。
一方、造血細胞移植は、先天的に欠損している酵素を作ることができる細胞を体内に移植することを目的として行われます。骨髄移植と臍帯血移植があります。造血細胞移植では、白血球や赤血球を作るもとになる細胞(これを幹細胞といいます)を患者の体に移植することにより、移植細胞を酵素の供給源とする、いわば体内酵素補充療法ともいうべき治療法です。この方法が優れているのは、酵素補充療法のように週に1回の通院が必要なくなることや中枢神経症状の発症を予防できる可能性があることです。これは造血細胞の一部が脳内に入り酵素を供給できるからです。酵素製剤を定期的に静脈内に投与する方法に比べると大きなメリットとなります。特に、造血細胞移植の効果はムコ多糖症I型(ハーラー症候群)で顕著であり、酵素補充療法が利用可能となった現在も、中枢神経症状を合併するムコ多糖症I型においては造血細胞移植が第一選択肢となります。しかし、移植に伴う生着不全などの重篤な副作用で命を落とすこともありますし、適切なドナーが見つからず移植ができない場合もあります。
酵素補充療法も造血細胞移植も病気の進展していない発症初期あるいは発症前に治療を開始することにより良好な効果が期待できることが、いくつかの研究で明らかとなっています。これが、ムコ多糖症I型が米国で新生児マススクリーニングを適応すべき疾患に推薦されている根拠となっています。
しかし、造血細胞移植の中枢神経に対する効果がI型では明らかにされていますが、II型、III型では明らかではありません。近年、II型やIII型の中枢神経症状に対する治療法の開発が進んでいます。
5.これからの課題:脳を守る
中枢神経症状に対する治療法として以下の3つの方法が期待されています。
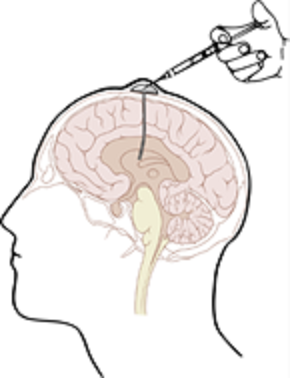
1) 酵素製剤を脳室内か髄腔内に定期的に投与する。
脳室(のうしつ)や髄腔(ずいくう)は脳組織に直接つながっていますので、脳室あるいは髄腔内に投与された酵素は脳内に到達することが期待されます。日本では脳室内投与、米国では髄腔内投与の臨床試験が実施されています。
【酵素製剤の脳室内投与】
現行の静脈内投与による酵素補充療法では、中枢神経症状の進行を抑制することは困難です。それは、血液脳関門(BBB、Blood Brain Barrier)の存在により、血管内の酵素が脳内に到達することができないためと考えられています。患者の脳室内に酵素製剤を投与し、薬がBBBを通過し脳内に届くようにすることで、中枢神経症状の進行を抑制することが期待されます。
2) 脳内に到達できるように修飾を施した酵素製剤を定期的に静脈内投与する。
脳内に到達できるように特殊な物質を連結させた酵素製剤の開発が日本や米国の企業で進められています。この酵素製剤の静脈内投与を定期的に行うことによって、脳内に酵素を供給することが期待されます。
3) 遺伝子治療を行う。
遺伝子治療とは、ウイルスベクター(遺伝子の運び屋)などを用いて、遺伝子を細胞内に効率よく運び、その遺伝子から作られる酵素などのたんぱく質を治療に利用する方法です。近年、ベクターの改良などが進み、明らかな効果が期待できる治療方法が開発されてきています。主にレンチウイルスとアデノ随伴ウイルスのベクターが遺伝子の運び屋として使用されています。まだまだ克服すべき課題もありますが、今後、脳内にある神経細胞やグリア細胞を標的とした治療への応用が期待されます。
全文PDFは以下からダウンロードできます。